Туберкулёз кожи
Туберкулёз кожи
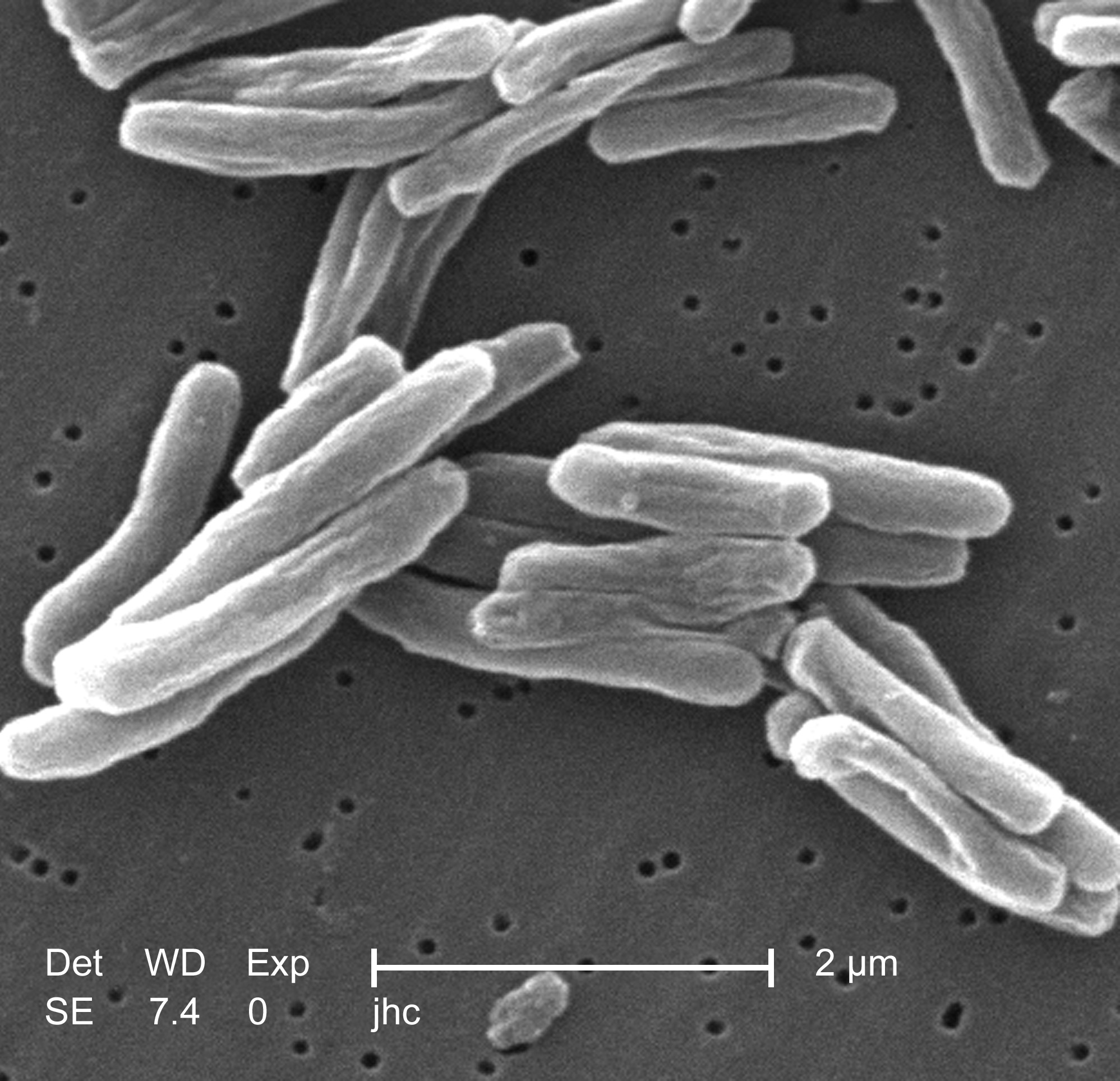
Туберкулёз ко́жи — редкая форма туберкулёзной инфекции, при которой микобактерии туберкулёза поражают кожу и подкожную клетчатку.
Заболевание характеризуется длительным течением с периодическими рецидивами и разнообразными клиническими проявлениями. Основной сложностью при данной форме туберкулёза остаётся поздняя диагностика, чаще в сроки 5 лет и более от начала заболевания, в связи с отсутствием строго специфичных симптомов поражения кожных покровов. Это значительно осложняет лечение, которое становится более продолжительным[1][2].
Этиология[править]
Кожный туберкулёз вызывается инфекцией Mycobacterium tuberculosis. Это инфекционное заболевание, которое может передаваться от одного человека к другому. В более редких случаях причиной могут быть Mycobacterium bovis или вакцина БЦЖ[3].
Факторы риска развития туберкулёза кожи:
- тесный контакт с больным активной формой туберкулёза;
- проживание или длительное пребывание в странах или регионах с высокой распространённостью туберкулёза;
- работа в медицинских учреждениях;
- нахождение в домах престарелых, учреждениях длительного ухода или исправительных учреждениях;
- нарушения иммунной системы[3][4].
Патогенез[править]
Патогенез заболевания включает несколько основных механизмов. Первый — прямое внедрение микобактерий в кожу через повреждения, такие как порезы или ссадины, что приводит к развитию туберкулёза. Второй механизм связан с гематогенным распространением, при котором микобактерии распространяются через кровоток из первичного очага инфекции, вызывая образование туберкулёзных бугорков или язв на коже. Третий путь — лимфогенное распространение, при котором инфекция распространяется по лимфатическим сосудам, приводя к формированию подкожных узлов и свищей. Четвёртый механизм — контактное распространение, при котором инфекция передаётся на кожу из соседних инфицированных тканей или органов.
Ключевая особенность патогенеза внелёгочного туберкулёза — длительный латентный период с иммунологической перестройкой. Кожный туберкулёз обычно вторичен, развивается на фоне туберкулёза лёгких или других органов, но возможен и без явных признаков. Развитию болезни способствует ослабление иммунитета, часто вызванное инфекциями, такими как корь, коклюш или грипп[5].
Эпидемиология[править]
Кожный туберкулёз встречается реже, чем туберкулёз лёгких. Среди всех пациентов с внелёгочными формами туберкулёза лишь 1-2 % страдают кожным туберкулёзом. Заболевание чаще встречается в регионах с высоким уровнем заражения вирусом иммунодефицита человека или среди людей с другими нарушениями иммунной системы[3].
В России ежегодно выявляется в среднем 0,43 случая кожного туберкулёза на 100 000 человек, что составляет 5,6 % всех внелёгочных форм заболевания. Поражения кожи встречаются у 7 % больных туберкулёзом. Чаще заболевают женщины (около 70 %) в возрасте 20—40 лет[6].
Заболевание часто диагностируется поздно, обычно спустя 5 лет и более с момента его начала[2].
Классификация[править]
Единой классификации туберкулёза кожи не существует. Наиболее часто встречающаяся классификация делит заболевание на две группы:
- истинный (локализованный, бактериальный, гранулёматозный, классический, метастатический) туберкулёз кожи:
- туберкулёзная волчанка,
- колликвативный туберкулёз кожи,
- лихеноидный туберкулёз,
- бородавчатый туберкулёз,
- язвенный туберкулёз,
- первичный туберкулёз кожи.
- Туберкулёз кожи, являющийся результатом аллергического иммунного воспаления (гиперчувствительность замедленного типа) преимущественно в виде аллергического васкулита:
Также встречается следующая классификация:
- Хронически текущий первичный туберкулёз:
- колликвативный туберкулёз: скрофулодерма первичная, скрофулодерма вторичная, фунгозный туберкулёз;
- рассеянные формы туберкулёза кожи: папулонекротический туберкулёз, уплотнённая эритема, лишай золотушный.
- Вторичный туберкулёз:
- туберкулёзная волчанка (плоская, язвенная, гипертрофическая, папилломатозная);
- бородавчатый туберкулёз кожи;
- милиарно-язвенный туберкулёз кожи[7].
Клиническая картина[править]
Туберкулёзная волчанка[править]
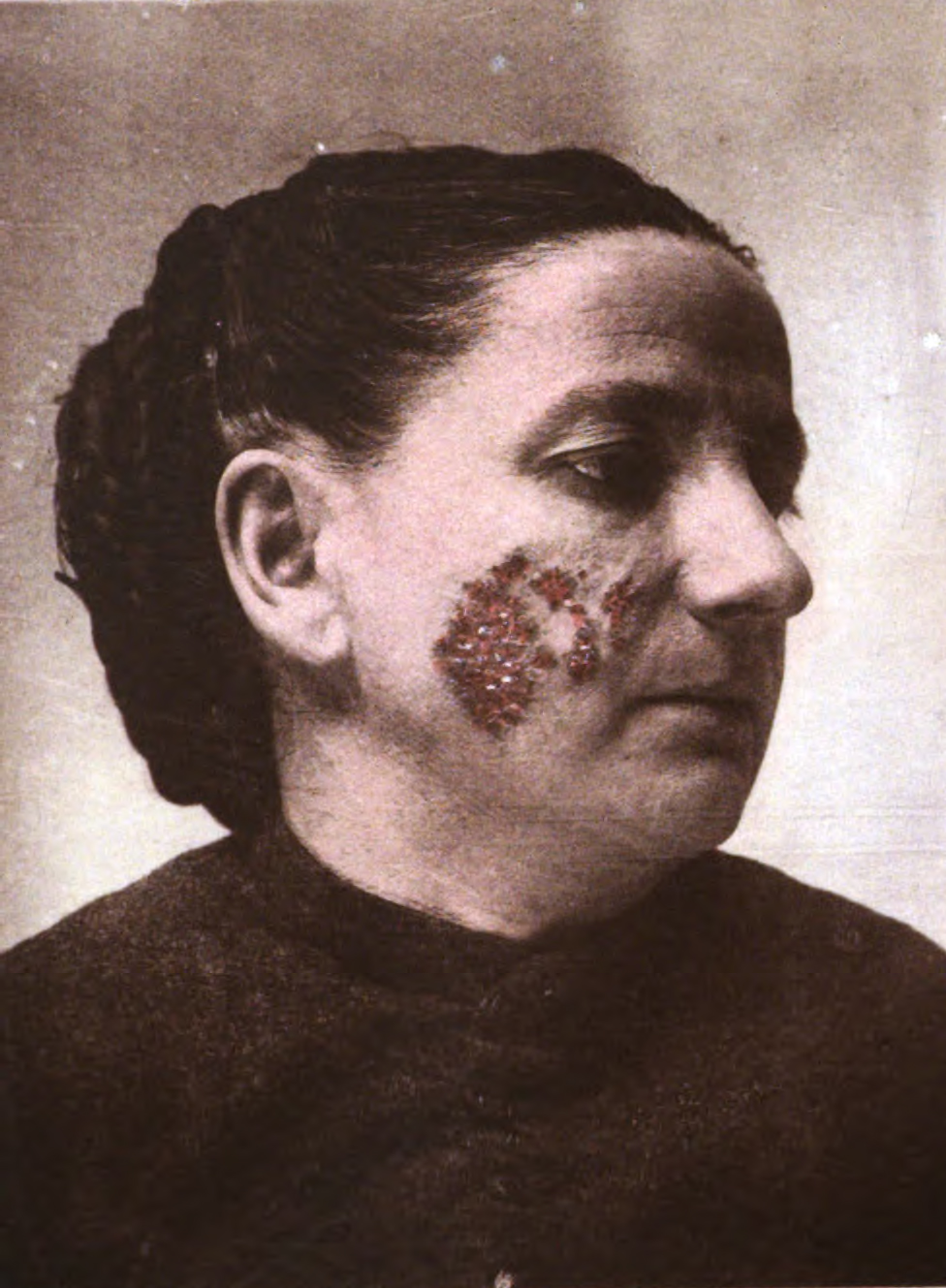
Поражения чаще локализуются на лице, но могут затрагивать туловище и конечности. Иногда поражаются слизистые оболочки носа и рта. Характеризуется появлением на коже бугорка (люпома) диаметром 2-7 мм. Бугорки плотные, безболезненные, склонные к слиянию, росту и изъязвлению. Характерно разрешение процесса с образованием рубцов или рубцовой атрофия кожи. Выделяют следующие формы туберкулёзной волчанки:
- плоская — характеризуется появлением бугорков, которые сливаются, образуя крупные очаги поражения;
- язвенная — характеризуется изъязвлением бугорков. Язвы бывают поверхностными, часто кровоточат и могут покрываться гнойным отделяемым;
- псориазиформная — напоминает псориаз. На поражённых участках появляются чешуйки серебристо-белого цвета, которые могут легко отслаиваться, оставляя гладкую поверхность кожи;
- опухолевидная — возникает при слиянии крупных бугорков в плотные инфильтративные конгломераты тёмно-коричневого цвета;
- серпигинирующая — характеризуется прогрессированием процесса на соседние здоровые участки кожи. На местах, где поражение начинает регрессировать образуются рубцы, а по периферии появляются новые бугорки;
- веррукозная (бородавчатая) — характеризуется появлением на коже бородавчатых разрастаний[7].
На слизистых оболочках носа и рта появляются мелкие бугорки красновато-серого цвета, склонные к слиянию и образованию бляшек с неровными краями. Со временем бугорки распадаются, образуя язвы с неправильными краями, окружённые воспалённым ободком. Дно язв зернистое, покрыто желтовато-серым налётом и легко кровоточит. При глубоком повреждении может поражаться хрящевая и костная ткань[7].
Скрофулодерма[править]
Поражение обычно локализуется на шее, груди и в подмышечных областях. Вначале возникают плотные, безболезненные узлы, которые со временем становятся мягче и вскрываются. Из образующихся свищей выделяется гной. После заживления язв остаются рубцы, иногда келоидного характера[8].
Папулонекротический туберкулёз кожи[править]
Поражения чаще локализуются в области голеней, ягодиц, бёдер и предплечий. Высыпания обычно группируются на разгибательных поверхностях суставов. Характеризуется появлением полушаровидных папул диаметром от 2 до 7 мм, красноватого цвета с синюшным оттенком и плотной консистенцией. В центре папул развивается некроз, который постепенно ссыхается, образуя плотную корочку. После её удаления формируется язва с чёткими краями. В процессе заживления образуется характерный вдавленный рубчик. Изначально он — гиперпигментированный, затем становится депигментированным. Эволюция каждой папулы занимает около месяца[7].
Индуративная эритема Базена[править]
Обычно локализуется в подкожной клетчатке голеней. Характеризуется появлением узлов, размером около 1,5-3 см в диаметре, реже достигая 4-5 см. Отмечается покраснение в области голеней. У некоторых пациентов пальпируется плоский уплотнённый инфильтрат[7].
Лихеноидный туберкулёз кожи[править]
Обычно локализуется на боковых поверхностях туловища. Высыпания представлены фолликулярными, перифолликулярными или лихеноидными элементами округлой, конусовидной или плоской формы, иногда с полигональными очертаниями. На их поверхности могут быть роговые чешуйки, а некоторые элементы пронизаны пушковыми волосами Цвет элементов варьируется от бледно-розового и красноватого до желтовато-коричневого. В результате слияния могут формироваться овальные или кольцевидные очаги. Редко отмечаются эритематозные высыпания, инфильтративные очаги или элементы, переходные к папулонекротическому туберкулёзу. При заживлении могут формироваться поверхностные рубцы на месте элементов[7].
Милиарно-язвенный туберкулёз кожи[править]
Поражения чаще локализуются на лице. Характеризуется появлением мелких розовато-коричневых мягких узелков, которые могут изъязвляться с образованием рубцов или рассасываться без изъязвления[7].
Кожные осложнения после введения вакцины БЦЖ[править]
Инфильтрат представляет собой плотное, опухолевидное, безболезненное образование диаметром более 12 мм, которое образуется через 4-6 недель после введения вакцины БЦЖ. Может сопровождаться увеличением регионарных лимфатических узлов[9].
Холодный абсцесс характеризуется флюктуацией в зоне инфильтрата, имеет синюшно-багровый оттенок, безболезненный. Возможно самопроизвольное вскрытие с выделением гноеподобного содержимого[9].
При отсутствии своевременной диагностики и лечения инфильтрат или холодный абсцесс могут изъязвляться, образуя язву. Дно язвы покрыто обильным гнойным отделяемым, края подрыты, а окружающая инфильтрация выражена незначительно[9].
Келоидный рубец — утолщённое образование, выступающее над кожей в месте введения вакцины. Он имеет цвет от бледно-розового до коричневого, гладкую глянцевую поверхность и плотную структуру. Рубец может быть круглым, овальным или звёздчатым, сопровождается зудом и болями, что указывает на его рост[9].
Диагностика[править]
- Иммунодиагностика: туберкулиновые пробы, Т-спот, квантиферон
- Биопсия кожи, гистологическое и культуральное исследование
- ПЦР
- Рентгенография органов грудной клетки
- Микроскопическое и бактериологическое исследование мокроты[2][3][8]
Для диагностики туберкулёзной волчанки важны два симптома:
- диаскопия — при нажатии на бугорок исчезает покраснение, и на побелевшей поверхности появляются желтовато-бурые пятна — феномен «яблочного желе», что свидетельствует о наличии инфильтрата в люпоме;
- симптом Поспелова — при нажатии на бугорок пуговчатым зондом его поверхность прогибается, что связано с разрушением эластичных и коллагеновых волокон[5].
Дифференциальная диагностика[править]
- Хроническая язвенно-вегетирующая пиодермия
- Бластомикоз
- Хромомикоз
- Реакции на лекарственные средства
- Гранулёматоз Вегенера
- Гранулематозная розацеа
- Сифилитическая гумма
- Папулёзная экзема
- Кокцидиомикоз
- Глоссит
- Атипичная микобактериальная инфекция
- Хроническая гранулёматозная болезнь
- Люпоидная розацеа
- Панникулит Вебера-Крисчена
- Шиповидный фолликулярный кератоз[3]
Осложнения[править]
Осложнения туберкулёзной волчанки:
- деформации лица,
- выпадение зубов,
- рецидивирующее рожистое воспаление,
- слоновость,
- люпус-карцинома[5][7].
Лечение[править]
Основной метод лечения — индивидуальная противотуберкулёзная химиотерапия. Патогенетическая терапия включает витаминотерапию (витамины группы B, витамины группы E), антиоксиданты (тиосульфат натрия, дибунол), иммуномодуляторы, физиотерапию (электрофорез, УФ-облучение)[5][8].
Лечение кожных осложнений после введения вакцины БЦЖ[править]
Инфильтрат и холодный абсцесс лечат местными аппликациями с раствором димексида и рифампицина. При абсцессе более 20 мм проводят вскрытие и эвакуацию гноя, а также назначают изониазид внутрь. Для язвы применяют местные аппликации с димексидом и рифампицином, а внутрь назначают изониазид и рифампицин в соответствующих дозах, предпочтительно в виде суппозиториев, в течение 3-6 месяцев[9].
Лечение келоидного рубца включает рассасывающую терапию, такую как обкалывание лидазой и гидрокортизоном, а также УЗ-воздействие с гидрокортизоном и последующий электрофорез тиосульфата натрия[9].
Диспансерное наблюдение[править]
Больных длительно наблюдают в I группе диспансерного учёта[2].
Прогноз[править]
Прогноз кожного туберкулёза определяется формой заболевания, состоянием иммунной системы, возрастом пациента и тяжестью поражения внутренних органов. У пациентов с нормальным иммунитетом он, как правило, благоприятен, тогда как при иммунодефиците и множественной лекарственной устойчивости прогноз обычно неблагоприятный[3][5].
Профилактика[править]
Профилактика туберкулёза кожи включает соблюдение мер предосторожности, особенно для людей, контактирующих с потенциально заражёнными материалами. Это предусматривает использование средств индивидуальной защиты, таких как перчатки, маски и очки, а также исключение контактов с инфицированными лицами. Для людей с туберкулёзным поражением лёгких или других органов важнейшей профилактической мерой является своевременное и эффективное лечение основного заболевания, что значительно снижает риск кожных поражений[1][5][10].
Примечания[править]
- ↑ 1,0 1,1 Клинические варианты туберкулеза кожи (10 сентября 2018 года). Проверено 25 января 2025.
- ↑ 2,0 2,1 2,2 2,3 2,4 Гиллер Д. Б., Мишин В. Ю. Фтизиатрия. Учебник. — М.: ГЭОТАР-Медиа, 2024. — 576 с. — ISBN 978-5-9704-8197-4.
- ↑ 3,0 3,1 3,2 3,3 3,4 3,5 Charifa A., Mangat R., Oakley A. M. Cutaneous Tuberculosis англ. // StatPearls : Сайт. — 2023.
- ↑ Cutaneous tuberculosis (TB) (en-US). DermNet®. Проверено 24 января 2025.
- ↑ 5,0 5,1 5,2 5,3 5,4 5,5 5,6 Лекция для студентов 4 курса педиатрического факультета. Туберкулёз кожи. Лепра рус.. Башкирский государственный медицинский университет. Проверено 25 января 2025.
- ↑ Мазурик Е. Н., Д. Б. Жаксылыкова Туберкулезное заболевание кожи (клинический случай) рус. // Молодой ученый. — 2019. — № 18. — С. 155—158.
- ↑ 7,0 7,1 7,2 7,3 7,4 7,5 7,6 7,7 Потейко П. И., Крутько В. С., Шевченко О. С., Ходош Э. М. Туберкулез кожи // Медицина неотложных состояний. — 2012. — № 7—8 (46-47).
- ↑ 8,0 8,1 8,2 Перельман М. И., Богадельникова И.В. Фтизиатрия: учебник. — 4-е изд. — М.: ГЭОТАР-Медиа, 2015. — 448 с. — ISBN 978-5-9704-2493-3.
- ↑ 9,0 9,1 9,2 9,3 9,4 9,5 В.А. Стаханов, О.К. Киселевич, А.Н. Юсубова Профилактика туберкулёза у детей и подростков: учебное пособие. — М.: ФГАОУ ВО РНИМУ им. Н.И. Пирогова, 2021. — С. 26—30. — 42 с.
- ↑ ГБУЗ Центр общественного здоровья и медицинской профилактики Калининградской области ТУБЕРКУЛЕЗ КОЖИ. ЧТО ЭТО? - ГБУЗ Центр общественного здоровья и медицинской профилактики Калининградской области рус.. cmp.infomed39.ru. Проверено 25 января 2025.
Литература[править]
- Гиллер Д. Б., Мишин В. Ю. Фтизиатрия. Учебник. — М.: ГЭОТАР-Медиа, 2024. — 576 с. — ISBN 978-5-9704-8197-4.
- Перельман М. И., Богадельникова И. В. Фтизиатрия: учебник. — 4-е изд. — М.: ГЭОТАР-Медиа, 2015. — 448 с. — ISBN 978-5-9704-2493-3.
- Стаханов В. А., Киселевич О. К., Юсубова А. Н.. Профилактика туберкулёза у детей и подростков: учебное пособие. — М.: ФГАОУ ВО РНИМУ им. Н. И. Пирогова, 2021. — С. 26—30. — 42 с.
Одним из источников, использованных при создании данной статьи, является статья из википроекта «Рувики» («ruwiki.ru») под названием «Туберкулёз кожи», расположенная по адресу:
Материал указанной статьи полностью или частично использован в Циклопедии по лицензии CC-BY-SA 4.0 и более поздних версий. Всем участникам Рувики предлагается прочитать материал «Почему Циклопедия?». |